消化器科
消化器疾患について
消化器とは、口から肛門まで続く、食道、胃、十二指腸、小腸、大腸などの消化器官を指します。また、消化器には、消化器官と関連し合う肝臓、胆のう、膵臓などの臓器も含まれます。消化器は、食べた物を栄養として消化・吸収し、残りを体から排泄するという役割を担っています。消化器で起きる病気を消化器疾患と言います。
当院では、問診や視診、触診の他、超音波検査や、必要に応じて内視鏡検査を行い、病気の早期発見と早期治療開始に努め、診療を行っています。症状が見られる場合は早めの受診と定期的な検査をおすすめいたします。ご相談ください。
当院では、問診や視診、触診の他、超音波検査や、必要に応じて内視鏡検査を行い、病気の早期発見と早期治療開始に努め、診療を行っています。症状が見られる場合は早めの受診と定期的な検査をおすすめいたします。ご相談ください。
このような症状の時はご相談ください
- 胃の調子が悪い
- 下痢が続く
- 胸やけ
- 体重が減った
- 食欲がない
- 吐き気がする
- 便秘である
- 血便がある
- 便潜血で陽性が出た
食道・胃の疾患
大腸の疾患
肝臓・胆のう・膵臓の疾患
逆流性食道炎
逆流性食道炎とは、食事の欧米化などにより日本でも、近年増加している病気です。食道と胃の間にある下部食道括約筋(バルブのような働きをするもの)が緩む事で過剰な胃酸が胃から食道に逆流しやすくなり、食道の粘膜を傷害し様々な症状を引き起こす疾患です。

下記の項目で合計8点以上の方は、逆流性食道炎の可能性がありますので受診されることをおすすめいたします。
| ない 0点 |
まれに 1点 |
時々 2点 |
しばしば 3点 |
いつも 4点 |
||
|---|---|---|---|---|---|---|
| ■ | 胸やけがしますか? | |||||
| ■ | お腹が張ることがありますか? | |||||
| ■ | 食後に胃が重い、胃がもたれることがありますか? | |||||
| ■ | 思わず手のひらで胸をこすってしまうことがありますか? | |||||
| ■ | 食べた後、気持ちが悪くなることがありますか? | |||||
| ■ | 食後に胸やけがおこりますか? | |||||
| ■ | のどの違和感(ヒリヒリなど)がありますか? | |||||
| ■ | 食事の途中で満腹になることがありますか? | |||||
| ■ | ものを飲み込むと、つかえることがありますか? | |||||
| ■ | 苦い水(胃酸)が上がってくることがありますか? | |||||
| ■ | ゲップがよく出ますか? | |||||
| ■ | 前かがみをすると胸やけがしますか? | |||||
| 合計 | ||||||
原因
下部食道括約筋の緩みと過度な胃酸が原因です。下部食道括約筋の緩みは、過食、肥満、妊娠、加齢、薬剤(血圧の薬の一部)、食道裂孔ヘルニア(胃の一部が横隔膜を超えて胸の方へずれてしまう病気)、腹圧がかかりやすい姿勢、食後に横になる習慣等が挙げられます。また高脂肪食を摂取すると下部食道括約筋が緩んで、逆流しやすくなります。
症状
代表的なものとしては、胸やけや呑酸、ゲップの回数が増える、喉の違和感やつかえ感、胃痛、お腹の膨満感などがあります。自覚症状は殆どないのに、胃カメラの検査で見つかる患者さんや病気が進行すると喘息のような症状を訴える方や、胸の痛みを自覚する方など様々な患者さんがいらっしゃいます。
検査
問診でだいたいの見当がつきます。
逆流性食道炎が疑われる患者さんには胃内視鏡検査をお勧めします。食道の粘膜の色や性状の変化、潰瘍の有無などの異常がないかなどの確認をして食道炎の状態や重症度の判定などを行います。また、食道裂孔ヘルニアの有無や食道がんがないかなどのチェックは重要です。逆流性食道炎が疑われるな、とお感じになったら是非お早めにご相談ください。
逆流性食道炎が疑われる患者さんには胃内視鏡検査をお勧めします。食道の粘膜の色や性状の変化、潰瘍の有無などの異常がないかなどの確認をして食道炎の状態や重症度の判定などを行います。また、食道裂孔ヘルニアの有無や食道がんがないかなどのチェックは重要です。逆流性食道炎が疑われるな、とお感じになったら是非お早めにご相談ください。
治療
生活習慣の改善や服薬指導
禁煙、飲酒の減量、肥満や便秘の改善、腹圧がかかる姿勢(前屈姿勢)や食後にすぐ横になる事を防ぐ、などの指導をいたします。過食や高脂肪食、就寝前2時間の食事などは症状を悪化させますので、是非このような食生活は避けましょう。生活習慣のを改善は重要で、治療によって症状がおさまっても再発する事がありますので、是非改善できる事を一つづつ達成、継続していきましょう。
血圧を下げる薬や心臓病のお薬の中には(カルシウム拮抗薬、亜硝酸薬、β刺激薬など)は下部食道括約筋を緩めてしまいますので、他の病気の事を考慮しつつ、必要な場合は中止あるいは薬の変更が非必要な場合があります。
血圧を下げる薬や心臓病のお薬の中には(カルシウム拮抗薬、亜硝酸薬、β刺激薬など)は下部食道括約筋を緩めてしまいますので、他の病気の事を考慮しつつ、必要な場合は中止あるいは薬の変更が非必要な場合があります。
薬物療法
酸分泌抑制薬が第一選択ですが、H2ブロッカー、消化管運動促進薬、粘膜保護剤、六君子湯(漢方製剤)なども用いられます。
他の治療
内科的な薬物治療によっても改善しない患者さんで特に食道裂孔ヘルニアの状態が高度な場合は逆流を防止するための外科的手術の適応となる事がありますので、その場合は高次医療機関に紹介をして治療します。
胃炎(急性胃炎・慢性胃炎)
胃の粘膜は、粘液によって強い酸性である胃液から守られていますが、暴飲暴食や過度のストレスなどでバリア機能が働かなくなり炎症が起こった状態を、総称して胃炎と言います。胃炎の原因や症状はさまざまで、大きく「急性胃炎」と「慢性胃炎」に分けられます。重度の胃炎は、胃潰瘍や胃がんへ進行してしまうこともあります。
急性胃炎
症状
急性胃炎の主な症状としては、みぞおちのキリキリとした痛み、胸焼け、吐き気、胃の不快感、お腹の張り、下血(黒いタール便)などが挙げられます。特に治療の必要がなく、数日で収まることもありますが、出血がある場合は、早急な治療が必要になります。
原因
ステロイドなど薬の服用、暴飲暴食、唐辛子やカフェインなどの刺激物の過剰摂取、喫煙、感染症、食中毒などが原因となることがよくあります。また、過度のストレスによって自律神経が乱れると、胃酸が過剰に分泌され、胃炎を発症することがあります。
慢性胃炎
症状
慢性胃炎は炎症の程度で、疾患の進行度を判別できないと言われています。症状があまり出ていないからと言って、初期の胃炎であるとは限らないということなのです。慢性胃炎は、胃のむかつきや胸焼け、吐き気、腹部膨満感などの症状の改善と再発を繰り返しながら、数ヶ月〜数年にかけて胃の炎症が続いている状態です。症状としては、胃がんの症状と似ているので、胃の不快感が続いている方は要注意です。
原因
上で述べた急性胃炎と同じものが原因となる場合に加え、慢性胃炎はヘリコバクター・ピロリ菌の感染が原因で発症することが多く見られます。ピロリ菌は、強い酸性に耐性のある細菌で、そのまま放置していると胃の粘膜を傷つけ、慢性胃炎や胃がんへと進行していくことがあります。そのため、胃がんの予防のためにも、ピロリ菌感染の有無を調べることが大切です。ピロリ菌に感染していても症状はありませんが、検査で陽性となった場合には、除菌治療をおすすめしています。ピロリ菌については別項で詳しく説明していますので、参考にしてください。
検査
まずは問診で、詳しい症状や飲んでいるお薬、発症する前の食事内容、渡航歴などについてお伺いします。原因不明な場合やアニサキス症が疑われる場合などには、胃カメラ検査を行い、診断します。慢性胃炎の場合にも、胃カメラ検査で胃の粘膜を観察し、疑うべき病変が発見された場合は、病理検査を行います。胃カメラ検査で、ピロリ菌検査の有無を調べることも可能です。当院では、BLI/LCI内視鏡システムにより、粘膜表面の状態や小さな血管のパターンの変化などを強調しながら、詳細な画像診断を行っています。
治療
症状の度合いと、最近の食生活などを確認し、軽度であれば、胃酸分泌を抑制する薬や胃粘膜を保護する薬の服用と安静にしていただくことで、比較的短期間に改善できる場合がほとんどです。胃カメラ検査を行い、ピロリ菌が確認された方は、ピロリ菌除菌治療を行います。ピロリ菌は除菌しないと胃に留まり続け、胃がんや十二指腸がんのリスクが高まるため、しっかりと薬を内服し、除菌を完了させるようにしてください。除菌後も定期的な内視鏡検査で胃の状態を確認することが大切です。また、暴飲暴食を控え、刺激の強い香辛料やカフェインの摂り過ぎにも注意し、バランスの良い食事を心がけてください。なるべくストレスを上手に解消し、規則正しい生活を送ることで、予防することができます。
胃潰瘍
胃潰瘍とは、胃の粘膜が炎症を起こし、胃の壁が傷ついた状態を胃潰瘍といいます。胃を守る粘液と胃酸の分泌量のバランスが崩れることで起こります。胃液が過剰に分泌されると粘膜を傷つけ、症状が続くとさらに深い筋層まで攻撃し、胃潰瘍に進行してしまいます。症状が進むと胃に穴が空き、腹膜炎が起きる恐れもあるので、胃の痛みが2〜3日続く場合は受診をおすすめします。
症状
胃潰瘍の自覚症状はほぼ腹痛で、ほとんどが上腹部の「みぞおち」に痛みを感じます。胃潰瘍がひどくなると、胃酸によって黒く変色した血を吐血する場合があります。また、便に血が混じることで「タール便」と呼ばれる便を排出します。下血の場合、気づきにくいのが特徴で、貧血の原因を調べた際に下血していることがわかり、貧血の原因が胃潰瘍だったとわかることも多いです。
- 吐き気
- 嘔吐
- みぞおちの痛み
- 食欲不振
- 体重減少
- 動悸
- 息切れ
- 立ちくらみ
- 吐血
- 下血 など
原因
最も多い原因は、ヘリコバクター・ピロリ菌感染です。次に、痛み止めや解熱剤などの非ステロイド性抗炎 症薬やステロイドなどによる薬剤性胃潰瘍があります。また、食べ過ぎ・飲み過ぎ・刺激の強い食べ物や飲み物なども、潰瘍の原因となります。過度のストレスも消化器をコントロールしている自律神経バランスを崩してしまい、胃潰瘍の原因となります。ピロリ菌については別項で詳しく説明していますので、参考にしてください。
検査
胃内視鏡検査(胃カメラ)で胃の内部を観察する方法が最も確実な診断法です。胃潰瘍の大きな原因とされるピロリ菌感染の有無もあわせて調べることをおすすめします。
治療
胃酸の分泌を抑え、胃の粘膜を修復する薬物療法で症状を緩和させます。ただし、症状がなくなったからといって治療をやめてしまうと、再発を繰り返し、さらに悪化させてしまうことがあるので、薬物療法は医師の指示に従って、しっかりと治療を行いましょう。また、胃潰瘍に出血がある場合は、内視鏡検査で止血します。根本的な治療として、ピロリ菌陽性の場合は、除菌治療を行いますが、ピロリ菌陽性で胃潰瘍がある場合は、ピロリ菌除菌と潰瘍の治療を同時に行うと、胃潰瘍が治りにくいため、まずは胃潰瘍の薬物療法を行い、胃潰瘍を治してからピロリ菌除菌治療を行います。胃潰瘍の治療後は、必ず胃カメラ検査で定期的に経過観察を行うことが大切です。
この他、自分にあったストレス解消法を見つけたり、規則正しい生活・食生活を心がけ、ゆっくり休むことが大切です。胃の負担になる香辛料や高脂肪食、アルコールなどは避けて、禁煙することで改善を早める手助けとなります。
十二指腸潰瘍
十二指腸とは胃と小腸をつなぐ部分です。十二指腸の粘膜の表面が胃酸が原因となり、炎症によってただれて一部が欠損した状態を十二指腸潰瘍といいます。十二指腸潰瘍になる原因は胃潰瘍と同じですが、十二指腸潰瘍は症状に気づきにくく、症状が進むと消化管壁に穴が空いてしまったり、大量出血を引き起こすことがあります。
原因
胃の中では、胃酸と胃粘液が一緒に分泌されていて、その分泌バランスが崩れると炎症が生じて、十二指腸潰瘍が発症します。分泌バランスが崩れる原因として、ストレスや睡眠不足、香辛料などの刺激物の過剰摂取、喫煙などが考えられます。また、ピロリ菌に感染していたり、非ステロイド性消炎鎮痛剤の長期服用も原因の一つです。
症状
特に空腹時にみぞおちや上腹部に痛みが出やすいです。また、十二指腸は体の背中側にあるため、背中が痛むことがあります。その他、吐き気やゲップなどの胃腸症状が現れたり、潰瘍が進行すると下血や血便などの症状も出てきます。
検査
胃カメラ検査、超音波エコー検査を行います。同時にピロリ菌検査をすることもおすすめします。
治療
胃酸の分泌を抑え、胃の粘膜を修復する薬物療法で症状を緩和させます。出血がある場合は、内視鏡検査で止血します。ピロリ菌に感染している場合は、除菌治療で高い再発防止効果が見込めます。ピロリ菌の除菌治療には、胃酸の分泌を抑制するお薬と2種類の抗菌薬の計3種類のお薬を内服していただきます。
ピロリ菌
はじめに
ピロリ菌は正式名称をヘリコバクター・ピロリといい、1980年代に発見された、らせん状の形をした細菌です。胃の中は胃酸(塩酸)が分泌されているため強い酸性の状態ですが、ピロリ菌はこのような環境でも胃の粘膜に生息する事ができます。ピロリ菌は胃炎や胃潰瘍、胃ポリープ、胃がん、胃MALTリンパ腫の発生の原因になる事が明らかにされてきました。WHOも胃がん患者のピロリ菌感染率が高い事から、胃がんの予防のために、ピロリ菌の除菌治療を推奨しています。さらに、胃の病気以外でも特発性血小板減少性紫斑病(血小板が減少し、皮膚や粘膜に出血が起きる病気)や貧血などを引き起こす事も分かっています。
感染経路について
ピロリ菌は口から入って感染する事が分かっています。ですから、口から口(親から子へ)、ピロリ菌を含む糞から口、上下水道が普及していないところなどでの飲料水からの感染などが考えられます。家族間での感染はともかく、飲料水からの感染などは衛生状態の良い、日本のような先進国では低い傾向があります。ピロリ菌は、ほとんどが免疫力が弱く胃酸が少ない幼児期にお母さんから感染すると言われています。日本においても、若い世代では感染率が低くなってきているものの、全体としては未だに他の先進国と比べると感染率が比較的高いため注意が必要です。若い方でもご家族に胃・十二指腸潰瘍や、胃がんになった方がいる場合には感染している可能性がありますので、一度ご相談ください。
井戸水について
井戸水を飲んでいる方は、ピロリ菌に感染している確率が高いとされています。ピロリ菌に汚染された井戸水を飲んでしまうことにより感染するというルートです。水道水からピロリ菌に感染することはありません。日本でも近年衛生環境が整ったことにより、井戸水からの感染率は減りつつありますが、今でも井戸水を飲む機会がある方は注意が必要です。また当院周辺の地域では、井戸を使っているというご家庭が多い傾向にあります。
ピロリ菌に感染しているかどうかは、体感として特に目立った症状はありません。しかし、放っておくと胃がんという恐ろしい病気につながりかねません。胃の内視鏡検査ですぐに診断ができますので、気になる方は定期的な検査をおすすめします。
ピロリ菌に感染しているかどうかは、体感として特に目立った症状はありません。しかし、放っておくと胃がんという恐ろしい病気につながりかねません。胃の内視鏡検査ですぐに診断ができますので、気になる方は定期的な検査をおすすめします。
診断法
胃の内視鏡検査を使った検査とその他の方法がありますがピロリ菌の感染があった場合の除菌治療を保険診療で行うためには内視鏡検査による診断が必要です。当院では原則的には内視鏡検査でピロリ菌感染の診断をして、除菌の確認にその他の検査法を行います。
内視鏡検査
胃カメラで胃粘膜を直接観察します。検査時の粘膜の状態でピロリ菌感染の疑いの判断が付きます。さらに、検査時に胃の粘膜を採取する事ができますが、採取した粘膜を迅速ウレアーゼ法(ピロリ菌が持つ特殊な酵素の有無を見る検査)や病理検査(病理の専門医が顕微鏡で直接、粘膜内にピロリ菌がいるかを確認する)などで調べる事で、ピロリ菌に感染しているかどうかが判定できます。
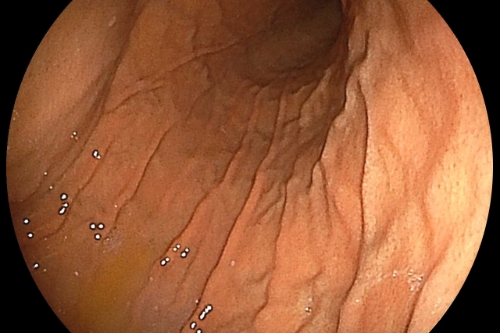
正常な胃
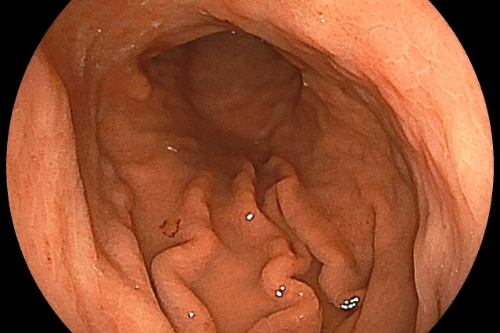
ピロリ菌感染胃炎(ヘリコバクター・ピロリ感染胃炎)胃の皺襞の発赤と腫大
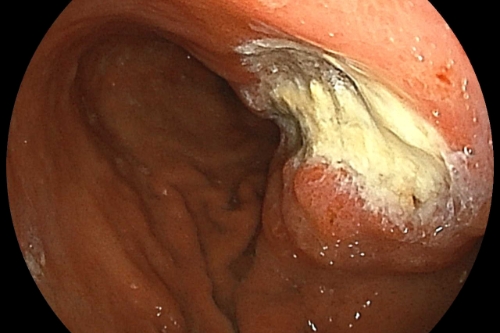
ピロリ菌感染による胃潰瘍
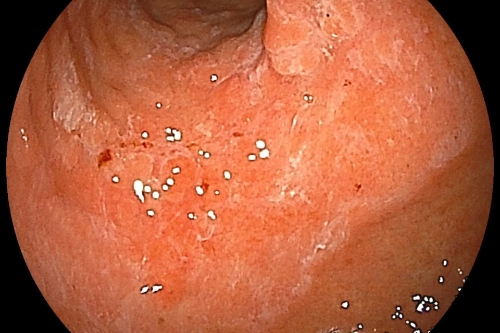
ピロリ菌感染による早期胃がん
内視鏡以外の検査
抗体測定
ピロリ菌に感染するとこれに対する抗体ができます。この抗体を血液や尿を用いて調べる方法です。
尿素呼気試験
診断薬を飲んでいただき、飲む前と後の吐いた息を集めて診断する方法で、簡単に行える検査法です。主に治療後の判定に使用されます。
便中抗原検査
便の中に含まれる、ピロリ菌の抗原の有無を調べる事で感染の判定をする方法です。
ピロリ菌の除菌治療
ピロリ菌の除菌治療には、胃酸の分泌を抑制するお薬と2種類の抗菌薬の計3種類のお薬を内服していただきます。
一次除菌
先程の3種類の薬を1週間服用していただきます。除菌が成功したかどうかの判定は服薬終了後1ヶ月以上経ってから、内視鏡を使わない検査で判定します。約8~9割の方はこの1回目の除菌治療で成功すると報告されています。
二次除菌
一次除菌で除菌ができなかった場合は、抗菌薬の2種類のうち1種類を変更して再度除菌治療を行います。内服治療期間や治療の判定の検査方法は一次除菌と同様です。二次除菌まで行えば、ほとんどの場合で除菌が成功すると言われています。
二次除菌治療後でも失敗した場合は三次除菌の可能性も稀ながらあります。この場合は自費診療となります。
二次除菌治療後でも失敗した場合は三次除菌の可能性も稀ながらあります。この場合は自費診療となります。
除菌治療の際に注意すること
確実なピロリ菌の除菌のために、指示通りに薬を内服する事が大切です。飲み忘れや自己判断での内服中止は除菌の失敗のみならず耐性菌を生んだりしますので注意しましょう。また二次除菌をされている方は治療中の飲酒は控えてください。
除菌治療薬の内服中に皮膚の発疹、下痢、味覚異常、肝機能異常などの副作用が起こる事があります。こうした症状が出ても殆どは自然に改善しますが、症状が強い場合は内服を中止して、必ず医師にご相談ください。
ピロリ菌は一度感染すると殆どの場合、治療しない限り胃の中で生息し続け、慢性的な胃の炎症を起こします。症状のない人がほとんどです。慢性胃炎は胃の粘膜を萎縮させ、胃がんなどの発生のリスクが高まります。また、除菌したからといって胃がんなどの病気に絶対かからないというわけではありませんので、定期的な内視鏡検査で胃の状態を確認する事が重要です。
除菌治療薬の内服中に皮膚の発疹、下痢、味覚異常、肝機能異常などの副作用が起こる事があります。こうした症状が出ても殆どは自然に改善しますが、症状が強い場合は内服を中止して、必ず医師にご相談ください。
ピロリ菌は一度感染すると殆どの場合、治療しない限り胃の中で生息し続け、慢性的な胃の炎症を起こします。症状のない人がほとんどです。慢性胃炎は胃の粘膜を萎縮させ、胃がんなどの発生のリスクが高まります。また、除菌したからといって胃がんなどの病気に絶対かからないというわけではありませんので、定期的な内視鏡検査で胃の状態を確認する事が重要です。
胃がん
胃粘膜の細胞が、何らかの原因でがん細胞となりこれが増殖する事で発症します。50から60代の男性に多く見られる傾向があります。がん細胞は粘膜からその下の粘膜下の組織さらに筋肉の組織へと徐々に深く発育、進展していきます。粘膜と粘膜の下の組織で留まっているがんを早期がんと定義しています。それ以上深いところまでがん細胞が達してしまうと、血管やリンパ管の中に入り込み、リンパ腺や他の臓器(肝臓など)へ転移する事があります。さらに深くがんが発育して胃の壁から外へ出てしまうと、胃の近くにある臓器(大腸や膵臓など)へ直接がんが広がってしまったり、がんがお腹中にぱらぱらと撒き散らされた状態(がん性腹膜炎)となり、治療は困難になります。
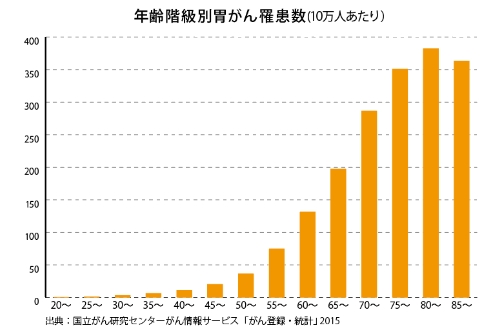
症状
早期胃がんではほとんど症状が無いことも多いです。
- 胃の痛み
- みぞおちの痛み
- 胸焼け
- 吐き気
- 食欲低下
- 便が黒い など
原因
胃がんの発症のリスクを上げるものとして、ヘリコバクター・ピロリ菌感染、喫煙、塩分の過剰摂取、バランスが偏った食事、飲酒、ストレスなどがあります。
検査・診断
血液検査、胃の透視(バリウム検査)、胃内視鏡検査(胃カメラ)、腹部超音波検査等で、病変の有無や場所、進行の程度を診断します。胃癌の最も強い原因の一つであるピロリ菌による胃炎、早期胃癌の診断には胃カメラ検査をおすすめいたします。直接病変を確認できますし、ピロリ菌の検査も同時に行うことが可能です。
胃がんの進行度分類(ステージ)
胃がんのステージは、検査結果を総合的に評価し、がんの深達度とリンパ節や他の臓器への転移の有無などで判定されます。進行度は、「TNM分類」の「T:がんの進達度」「N:リンパ節への転移の有無」「M:遠隔転移の有無」の組み合わせで決まります。胃がんでは、がんの進達度が粘膜層及び粘膜下層にとどまっているものを早期胃がんと言い、粘膜下層を超えて筋層まで入り込んでいるものを進行胃がんと言います。
胃がんの深達度
| 早期がん | T1a | がんが粘膜層にとどまっている |
|---|---|---|
| T1b | がんが粘膜下層にとどまっている | |
| 進行がん | T2 | がんが固有筋層まで入り込んでいる |
| T3 | がんが固有筋層を超えて漿膜下層に浸潤している | |
| T4a | がんが漿膜を超えて胃の表面に出ている | |
| T4b | がんが胃の表面に出た上に、他の臓器にもがんが広がっている |
臨床分類
| 深達度 | リンパ節転移なし (NO) |
リンパ節転移あり (N+) |
|---|---|---|
| T1a、T1b、T2 | I | IIA |
| T3、T4a | IIB | III |
| T4b | IVA | |
| 遠隔転移あり | IVB | |
病理分類
| 深達度 | リンパ節転移なし (NO) |
1〜2個 (N1) |
3〜6個 (N2) |
7〜15個 (N3a) |
16個以上 (N3b) |
遠隔転移あり (M1) |
|---|---|---|---|---|---|---|
| T1a、T1b | IA | IB | IIA | IIB | IIIB | IV |
| T2 | IB | IIA | IIB | IIIA | IIIB | |
| T3 | IIA | IIB | IIIA | IIIB | IIIC | |
| T4a | IIB | IIIA | IIIA | IIIB | IIIC | |
| T4b | IIIA | IIIB | IIIB | IIIC | IIIC |
早期胃がんと進行胃がん
早期胃がん
胃がんは早期発見されれば完治が可能とはいえ、早期胃がんはほとんど症状がありません。症状がないうちに、たまたま内視鏡で見つかることがほとんどなのです。胃がんは、胃の粘膜の細胞ががん化して発生します。大腸がんのようにポリープができてそれががん化する訳ではなく、胃の粘膜に突然がんができてしまいます。ですので、去年の内視鏡検査では何もなかった方が、翌年胃がんと診断されてしまう場合もあるのです。
早期胃がんというのは、胃の粘膜かその下の粘膜下層までにとどまっている状態のものを言います。この粘膜内がんであれば、転移の可能性はほとんどなく、内視鏡治療で胃を切除せずに胃がん治療を終えることができます。胃がんが発見される胃粘膜は、ピロリ菌による慢性胃炎の状態であることがほとんどで、慢性胃炎があると胃がんの発見が困難な場合がありますが、当院では、Blue Laser Imaging (BLI)やLinked Color Imaging (LCI)と言われる最新の機能を搭載した内視鏡を導入しており、早期病変の見逃しがない診断に大変有用です。
早期胃がんというのは、胃の粘膜かその下の粘膜下層までにとどまっている状態のものを言います。この粘膜内がんであれば、転移の可能性はほとんどなく、内視鏡治療で胃を切除せずに胃がん治療を終えることができます。胃がんが発見される胃粘膜は、ピロリ菌による慢性胃炎の状態であることがほとんどで、慢性胃炎があると胃がんの発見が困難な場合がありますが、当院では、Blue Laser Imaging (BLI)やLinked Color Imaging (LCI)と言われる最新の機能を搭載した内視鏡を導入しており、早期病変の見逃しがない診断に大変有用です。
進行胃がん
進行胃がんとは、がんが粘膜下層を超えて、固有筋層まで入り込んでいる、あるいは固有筋層を越えて浸潤し、リンパ節や他臓器への転移が見られることを指します。胃の周辺のリンパ節の転移がどの程度あるのか、離れた臓器への遠隔転移の状態などで、病期と治療法を決めていきます。転移を疑わない場合は、胃の切除手術(縮小手術)が行われます。がんの進達度によっては、リンパ節切除の定型手術を、他臓器へ広がっている場合は、その臓器と一緒に胃を切除する拡大手術を行います。術後の病理検査などで病期が変更される場合もあり、患者さんの状態に合わせて、治療法が選択されます。
治療
早期がんで、がんの進展の深さが浅く、細胞のタイプや大きさなどを評価し、リンパ節転移の危険が極めて少ない場合は内視鏡による治療で治す事が可能です。がんの深さ、タイプ、サイズなどでリンパ節を予防的に取ったほうが良いと判断される場合は手術(現在は腹腔鏡による手術がほとんど)が必要になります。その後の最終診断によっては抗がん剤も必要な場合があります。
しかし、先に述べましたように、早期に発見されれば治療ができる病気です。生活習慣の見直し、ピロリ菌感染の治療(ピロリ菌の除菌)とそれに伴う慢性胃炎などの胃がんの原因となる病変を定期的な内視鏡検査でフォローアップする事が大切です。
しかし、先に述べましたように、早期に発見されれば治療ができる病気です。生活習慣の見直し、ピロリ菌感染の治療(ピロリ菌の除菌)とそれに伴う慢性胃炎などの胃がんの原因となる病変を定期的な内視鏡検査でフォローアップする事が大切です。
スキルス胃がん
スキルスとは、ギリシャ語で「かたい腫瘍」という意味で、スキルス胃がんは、その名の通り胃壁を硬く暑くさせながら進行していく悪性腫瘍です。一般的な胃がんは、腫瘤や潰瘍などの病変を目視で確認することができますが、スキルス胃がんは、胃壁にしみ込むようにじわじわと進行していくため、見た目では分かりにくく発見が困難な場合もあります。しかしながら、進行するスピードは早いため、診断時には進行した状況で見つかることも少なくありません。胃がんの好発年齢は、50代から増加し男性に多く見られます。一方で、スキルス胃がんは、女性や20代〜30代といった若年層でも発症する病気と言われています。
原因
一般的な胃がんの原因は、ヘリコバクター・ピロリ(通称ピロリ菌)や喫煙、塩分過多の食事などとされていますが、スキルス胃がんの原因は明らかになっていないというのが現状です。
症状
初期の段階では、症状が感じられないことも多くあります。また、胃潰瘍や胃炎の症状とも似ています。違和感がある方はすぐに受診をおすすめします。
初期症状
食欲低下、胸焼け、下痢などお腹の不快感、体重減少 など
進行期症状
胃の痛み、食欲低下、嘔吐・吐き気、吐血、黒い便が出る、下血など
検査
血液検査、胃カメラ検査、レントゲン(バリウム)検査、CT・MRI検査などが行われます。先に述べたように、腫瘤などが見られる一般的な胃がんと違ってスキルス胃がんは、目視で確認できる所見があまり見られないため、早期発見が難しいがんです。進行し、胃の粘膜のひだが大きくなったり、滑らかさがなくなったりした場合は、胃カメラ検査で確認できることもあります。スキルス胃がんは、胃壁が硬くなる特徴があるので、胃に空気を入れて膨らませた時に、膨らみにくいなどの所見がある時はスキルス胃がんを疑うこともあります。確定診断では、生検が行われます。
治療
がんの進行度合いに合わせて治療法が決められますが、化学療法、放射線治療、外科的治療(手術)を組み合わせて実施されます。現在、スキルス胃がんのための化学療法という治療はなく、一般的な胃がんと同様の治療が主となります。
便秘
便秘にも下痢と同様、様々な原因があります。最も多いのは大腸の機能性便秘といって、特に悪い病気ではないのですが、食事療法、水分摂取励行や適宜、便を柔らかくしたり、腸を動かしたりする薬を組み合わせる事で改善させる事ができます。高齢の患者さんはたくさんのお薬を飲まれている事がありますので、お薬の副作用で便秘になる事もあります。このような場合は内服薬の整理が必要になります。慢性的に下痢と便秘を繰り返す過敏性腸症候群という病気もありますが、これは上記のいろんな原因を否定してから診断される病気です。
便秘といってもこのようにたくさんの原因がありますので、お困りの方は相談していただきたいと思います。
便秘といってもこのようにたくさんの原因がありますので、お困りの方は相談していただきたいと思います。

便秘の種類
機能性便秘
生活習慣の乱れやストレス、加齢などが原因で、大腸や直腸、肛門の働きが弱まった結果起こる便秘です。女性や高齢者の方に一番多く見られるタイプの便秘です。
器質性便秘
大腸がんの手術後の癒着、潰瘍性大腸炎やクローン病などの疾患が原因で、大腸の中を腸がスムーズに通過できないことによって起こる便秘です。原因となる疾患の治療が大事となります。
症候性便秘
甲状腺疾患の症状の1つとして、大腸の動きが弱くなり、便秘がちになることがあります。神経損傷や糖尿病の合併症として、神経の働きが不調となった場合もこのタイプの便秘が起こります。また女性は、生理や妊娠中のホルモンの影響でも便秘になりやすくなります。
薬剤性便秘
抗うつ薬、抗コリン薬(喘息、頻尿、パーキンソン病などの薬)、咳止め薬、降圧剤、鎮痛薬、医療用麻薬など副作用で大腸の動きを抑えてしまうお薬はたくさんあります。
すべての人が便秘になるわけではありませんが、便秘になりやすくなると言われています。
すべての人が便秘になるわけではありませんが、便秘になりやすくなると言われています。
診断・検査
まずは、症状について詳しくお話をお聞きし、診察を行った後、必要に応じて、レントゲン検査、超音波エコー検査、採血検査、大腸内視鏡検査を行います。
治療
便秘の治療は、薬物療法と生活習慣の改善が大切です。近年、便秘の治療も新しく進化しています。
薬物療法
便秘の原因を特定し、患者さんの体質などに合わせたお薬を選んでいく必要があります。
【主な便秘薬の種類】
- 浸透圧性下剤
- 刺激性下剤
- 上皮機能変容薬
- 胆汁酸トランスポーター阻害薬
- 漢方薬
- ビフィズス菌製剤
- 膨張性下剤
生活習慣の改善
便秘を予防するには、生活習慣の改善が非常に大事です。便秘だけでなく、大腸がんの予防にもつながります。
【予防のためのポイント】
- 朝食を必ず食べる
- 水分を多くとる
- 食物繊維を多くとる
- 腸内の善玉菌を増やす
- ビタミン摂取
- 適度な運動
- 定期的にトイレに座る習慣をつける
- ウォシュレットの使いすぎや水の勢いに注意する
- 市販の便秘薬や漢方薬にも注意する
便秘と大腸がん
便秘の薬物治療を始める前に、大腸がんなど腸管の器質的異常の可能性を消してしまうことは重要です。大腸がんの症状のひとつとして、便秘と下痢を繰り返すということもあります。精密検査としては大腸カメラが必要になってきますが、当院では最新機種を導入しており、安全で楽な検査が可能です。便秘でお困りの方で一度も精密検査を受けてらっしゃらない方は、内視鏡検査を検討される事をおすすめしています。
下痢
下痢で悩まれている方は多くいらっしゃると思います。トイレがないと不安になったりなど、生活や行動にも支障が出ますね。いつから下痢症状が出ているのか、どのような症状なのか、便の状態などをしっかりお聞きし、まずは下痢の原因を診断することが大切です。原因となっている疾患に対してのお薬の処方を行い、重大な疾患を見逃すことのないよう検査を行います。
下痢が続いたり、便秘と下痢を繰り返したりなど、気になる症状でお悩みの方はご相談ください。
下痢が続いたり、便秘と下痢を繰り返したりなど、気になる症状でお悩みの方はご相談ください。

下痢の種類
下痢には急性のものと慢性のものがあります。
急性下痢
急性下痢としてはウイルス性腸炎、細菌性腸炎(海外渡航歴、最近食べたものなどが原因として重要)、お薬による下痢などが挙げられますが、ほとんどがウイルス性のものであり、自然に良くなります。ただし、潰瘍性大腸炎という難病や急性虫垂炎、アレルギーなどもありますので、自己判断をする事なく早めに受診する事をお勧めいたします。
慢性下痢
慢性の下痢とは4週間以上続くものです。心配になりますよね。慢性下痢の原因は潰瘍性大腸炎やクローン病などの難病や慢性膵炎(膵臓の機能が悪くなって下痢を引き起こす)、糖尿病、甲状腺の病気、寄生虫や感染症など多岐に渡ります。中でも体重減少や、血便などが認められたら大腸がんの検査(大腸カメラ)は早めになされるべきです。
このような下痢症状の場合は受診を
- 急な激しい下痢
- 下痢が数週間続いている
- 便に血が混じっている
- 発熱・嘔吐・吐き気がある
- 脱水症状(喉の渇き、尿が少ない)
- 体重が減ってきた
治療・予防
ウイルス性腸炎や細菌性腸炎が原因の場合は、整腸剤や必要に応じて抗生剤での治療になります。疾患が原因で起きている場合は、その疾患に対しての専用のお薬が必要です。脱水症状にならないよう、水分補給でも足りない方には点滴を行うこともあります。食事は、食物繊維や脂質、糖分、刺激物の多い食品は控えるようにしてください。生野菜や柑橘類、お菓子、アルコールなどは胃腸に負担をかけるため避けましょう。胃腸に負担をかけない消化の良い食事(うどん、おかゆ、湯豆腐、鍋料理など)を心がけてください。お腹や腰を温め、体を冷やさないように気をつけましょう。
嘔吐下痢症
ノロウイルスやロタウイルスなどの感染が主な原因です。どちらも秋から冬にかけての寒くなる時期に流行ります。
ノロウイルスは嘔吐した物や便などの処理の時に手指が触れることにより接触感染したり、ノロウイルスの飛沫でも感染します。ご家族が嘔吐下痢などの症状が出た際は、タオルや食器のシェアをやめて、マスク着用、手指消毒に努めましょう。
ウイルス感染ですので、特効薬はありませんが、脱水予防や吐き気を止めたりなどの対症療法で大半の人は意外に早く改善されています。市販の経口補水液を少しずつ飲んで脱水を予防しましょう。
ノロウイルスは嘔吐した物や便などの処理の時に手指が触れることにより接触感染したり、ノロウイルスの飛沫でも感染します。ご家族が嘔吐下痢などの症状が出た際は、タオルや食器のシェアをやめて、マスク着用、手指消毒に努めましょう。
ウイルス感染ですので、特効薬はありませんが、脱水予防や吐き気を止めたりなどの対症療法で大半の人は意外に早く改善されています。市販の経口補水液を少しずつ飲んで脱水を予防しましょう。
腹痛
腹痛の原因は非常に多岐に渡り、痛みの場所、性質、痛みに伴う症状、年齢、性別、生活歴(喫煙、飲酒、ストレスなど)などを総合的にみていく必要があります。他の部位の病気ももちろんそういったプロセスを踏みますが、腹痛は時として確定的な診断が難しい事も少なくありません。また腹部の臓器以外の原因でも腹痛が出る事もあります。しかしながら、問診、採血検査、身体診察で、命に関わるような緊急性のある病気か、そうでない病気かの区別は経験のある医師であれば可能です。緊急性がある場合はやはり、より高度な医療機関(総合病院など)との連携が必要ですし、緊急性がなくても、より精密な検査が必要な場合があり、専門病院との連携が必要となる事があります。

危険な腹痛の原因
汎発性腹膜炎、消化管穿孔、急性胆のう炎、急性胆管炎、重症急性膵炎、急性心筋梗塞、腸閉塞、急性大動脈解離、腹部大動脈瘤、ケトアシドーシス(糖尿病性あるいはアルコール性)、産婦人科領域の急性疾患(子宮外妊娠や卵巣捻転)など
注意を要する腹痛の原因
憩室炎、尿路結石、胆石発作、胃アニサキス症、虚血性腸炎、がん、潰瘍性大腸炎、クローン病など
その他の腹痛
感染性腸炎、急性胃炎、胃潰瘍、十二指腸潰瘍、過敏性腸症候群、機能性胃腸症、帯状疱疹、薬剤性など
痛みの部位により考えられる病気
みぞおちが痛い(心窩部痛):胃や十二指腸の病気、総胆管結石、胆石、急性膵炎、急性虫垂炎など
右上の腹痛:胆石、胆嚢炎、肝臓の病気
右下の腹痛:急性虫垂炎、腸炎、憩室炎、尿路結石、産婦人科の病気
左上の腹痛:急性膵炎、脾臓の病気
左下の腹痛:腸炎、尿路結石、産婦人科の病気
真ん中あるいは全体の腹痛:急性胃腸炎、腸閉塞、腹膜炎
右上の腹痛:胆石、胆嚢炎、肝臓の病気
右下の腹痛:急性虫垂炎、腸炎、憩室炎、尿路結石、産婦人科の病気
左上の腹痛:急性膵炎、脾臓の病気
左下の腹痛:腸炎、尿路結石、産婦人科の病気
真ん中あるいは全体の腹痛:急性胃腸炎、腸閉塞、腹膜炎
検査・診断
一般採血検査、尿検査、超音波検査、場合によっては胃カメラや大腸カメラなども用いて診断を行います。
治療
腹痛の原因を特定し、各疾患に応じて、内服治療などを中心に治療します。また、胃アニサキス症などの寄生虫が原因の腹痛はその場で胃カメラを用いて寄生虫を取り除く事で治ってしまいます。緊急を要する腹痛が疑われる場合は手術や処置が必要な場合がほとんどですので、専門病院へ紹介させていただきます。
潰瘍性大腸炎
潰瘍性大腸炎は、大腸の粘膜にびらん(ただれている状態)や潰瘍(粘膜の下の層までえぐれた状態)ができる病気で、直腸から連続的に上行性(口側)に広がる性質があり、最大で直腸から結腸全体になることもあります。原因は明確ではなく、長期間の治療が必要となる慢性の病気です。主な症状は、血液混じりの下痢や血便(粘血便)、腹痛などがあります。潰瘍性大腸炎の患者さんは年々増加しています。また、男女の性差はなく、若い人から高齢の方まで発症しますが、発症年齢のピークは男性が20~24歳、女性が25~29歳となっています。
原因
潰瘍性大腸炎の原因ははっきりとはわかっていませんが、自己免疫異常、腸内細菌、食生活習慣、遺伝的因子などが複雑にが関与していると考えられています。なお遺伝的因子について、家族内の発症が認められています。
症状
潰瘍性大腸炎の症状としては、下痢、腹痛、血便が挙げられます。また、腸管以外にも皮膚や関節、眼に合併症が現れることもあります。症状は周期的に弱まったり、強まったりします。症状が治まったからといって、治療を中断しないようにご注意ください。
- 下腹部の違和感
- 便通常(下痢、粘血便、血便)
- 発熱
- 腹痛
- 体重減少
- 貧血 など
検査
血液検査、腹部レントゲン検査、腹部エコー検査、便培養、内視鏡検査(大腸カメラ検査)などがありますが、このうち、確定診断に欠かせないのが大腸カメラ検査です。
肛門から内視鏡を挿入し、大腸の粘膜を直接観察することで、炎症の程度・範囲を詳細に確認できます。必要に応じて、粘膜を採取して病理組織検査を行います。
治療
病気の状態によって治療方法が異なりますが、まずは内科的治療(内服、注腸、座薬、点滴など)が行われることが多いです。しかし、重症の場合(出血がひどい、穿孔を伴うなど)や内科的治療で治らない場合、がんが併発している場合は手術が必要となります。
過敏性腸症候群
大腸にはっきりとした病変(腫瘍や炎症)がないにも関わらず強い腹痛や下痢、便秘などの症状を慢性的に繰り返し起こす腸の機能異常をきたした病気です。ストレスが原因の一つであると考えられていて、排便すると症状が治まる、寝ている間は症状が出にくいなどの特徴があります。良性の病気ですが生活に支障をきたす事も少なくありません。

症状
過去3か月以内に、1ヵ月に3日以上の腹痛、下痢や便秘の便通異常、お腹の不快感などの症状を繰り返し起こしているような場合は過敏性腸症候群が疑われます。
- 下痢や便秘が長期間にわたって続いている
- 慢性的な腹痛があるが排便する事で改善する
- 下痢と便秘を交互に繰り返す
- お腹が張っている、おなかがよく鳴る
- おならがよく出る
- 丸くて硬いウサギの糞のような便が出る
- 睡眠中は上記のような症状がでない
診断・検査
排便の回数や便の性状から以下の4つのタイプに分類されています。
1.便秘型:強くいきまないと排便が困難で、兎の糞のようなコロコロした便が出る。排便後も残便感がある。
2.下痢型:水のような下痢便が1日に何度もおこり、ときに強い腹痛も伴う。外出時や通勤時などに支障をきたす。
3.混合型:便秘と下痢を繰り返す。
4.分類不能型:上記のタイプ以外のもの
2.下痢型:水のような下痢便が1日に何度もおこり、ときに強い腹痛も伴う。外出時や通勤時などに支障をきたす。
3.混合型:便秘と下痢を繰り返す。
4.分類不能型:上記のタイプ以外のもの
問診や診察で詳細な状態を把握したうえで、血液検査、尿検査、便潜血検査などの検査を行っていきます。中でも大腸内視鏡検査によりがん、潰瘍や炎症などの病変の有無を調べるのが確定診断に重要です。当院では楽で正確な大腸内視鏡検査ができますので、お困りの際は当院へご相談ください。
治療
生活習慣の改善
できるだけ過度なストレスがたまらないよう十分な睡眠を確保し、体を休ませる事が大切です。朝昼夕と規則正しく食事を摂る事を心がけましょう。飲酒や香辛料が多い食品の摂取、脂肪分の多い食事や夜寝る直前の食事などは症状を悪化させますので控えましょう。また、趣味の時間をもったり適度な運動などで心身ともに毎日を快適に過ごせるよう生活習慣の改善のためのアドバイスをいたします。こうした事で、過敏性腸症候群の悪化や再発を防止する事ができます。
薬物療法
個々の患者さんの腸の状態や症状をもとに、必要に応じて様々なお薬を処方いたします。腸の運動機能を調節する薬、ビフィズス菌や乳酸菌などの腸内細菌を整える薬、下痢止め、便を柔らかくする薬、便の水分を調節する薬などが使われます。便の性状や症状のタイプに合わせて漢方薬が効く事があり、複数の薬を効果的に組み合わせた薬物治療を行います。
クローン病
クローン病とは、大腸や小腸の粘膜に慢性の炎症や潰瘍を引き起こす原因不明の炎症性腸疾患のひとつです。口から肛門まで、消化管のさまざまな場所に炎症や潰瘍が起こります。特に小腸と大腸を中心とした小腸末端部に多く発生します。複数の病変と病変の間には正常部分が存在し、病変が粘膜に限られかつ連続して病変が広がる潰瘍性大腸炎とは異なるのが特徴です。主に10歳代~20歳代の若年層に多く、男性に多い傾向があります。
原因
はっきりとした原因はわかっていませんが、先進国に多く、動物性脂肪やタンパク質を多く摂取するとリスクが上がるとされています。また、近年の研究で、何らかの遺伝的な素因を背景として、食事や腸内細菌叢(腸内フローラ)に対して、腸管内に存在するリンパ球などの免疫細胞の過剰反応が、クローン病の発症や増悪に関与していると考えられています。喫煙もリスクを上昇させるため、禁煙も重要です。
症状
代表的な症状は、腹痛と下痢です。また、クローン病で多く見られるのが「肛門周囲膿瘍」(肛門の周りに膿がたまる状態)や「痔瘻」(穴を伴う痔のこと)により肛門に痛みや膿が出たりする肛門部症状です。このほか、発熱や倦怠感、下血、貧血、体重減少、腹部腫瘤などもよくみられる症状です。治療により症状が治まっても病気が進行していくケースがよくあるので、定期的に検査を受けて状態をきちんと把握する必要があります。
検査
腸に起こっている症状や血液検査による貧血などがあった場合、クローン病が疑われます。胃カメラ、大腸カメラなどの内視鏡検査、腹部X線検査、腹部超音波検査などの各種画像検査によって消化管の状態を確認し、特徴的な所見があった場合、クローン病と診断されます。
治療
クローン病の治療は、食事によるクローン病悪化を避けることが最も重要です。そのため、栄養療法・食事療法や薬物療法などの内科的治療が中心です。腸閉塞や穿孔、膿瘍などの合併症がある場合には外科治療や内視鏡的治療が必要です。症状が治まっている寛解状態でも、クローン病はひそかに進行しているケースが多いため、定期的に受診して状態を確認しながら治療を続けていく必要があります。「原因」のところでも前述したように、たばこはクローン病の発症や寛解後の再燃率などに関わっていることがわかっていますので、禁煙してください。また、過労やストレスが症状を起こすきっかけになる場合もあるので、周囲に理解してもらい、病気と上手に付き合って、症状がない寛解状態をできるだけ長期に渡って維持できるようにしていきましょう。
大腸がん
大腸がんは大きく結腸がんと直腸がんに分ける事ができます。大腸の粘膜から発生する悪性腫瘍で、腺腫という良性のポリープががん化するケースと、正常な粘膜から直接がん化するケースがあります。日本人は、S状結腸と直腸にがんができやすいと言われています。
大腸がんは、食事習慣の欧米化などが原因で日本においても近年増加傾向にあるがんです。日本において、男性で3番目、女性で2番目に多く、がんの死亡者数としては男性は3番目、女性は最も多い疾患となっています。40歳代から増加する傾向があり、その後、年齢が上がるにつれて罹患率は高くなっていきます。
大腸がんは、食事習慣の欧米化などが原因で日本においても近年増加傾向にあるがんです。日本において、男性で3番目、女性で2番目に多く、がんの死亡者数としては男性は3番目、女性は最も多い疾患となっています。40歳代から増加する傾向があり、その後、年齢が上がるにつれて罹患率は高くなっていきます。
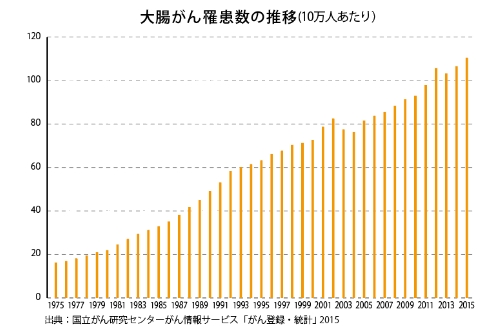
症状
早期の段階ではほとんど症状はなく、症状が出る頃にはかなり進行しているケースをしばしば見受けます。進行すると血便、下痢や便秘、体重減少、貧血などの症状が現れ、更にがんが大きくなると大腸を塞いでしまって(腸閉塞)便が出なくなり腹痛、嘔吐なども認めるようになります。
大腸がんの発生要因
大腸がんは、主に生活習慣の乱れが原因となります。以下に当てはまる方は一度検査を受けることをおすすめします。
- 40歳を過ぎてまだ検査をした事が無い方
- 親族に大腸がんの方がいる方(遺伝性の大腸がんもあります)
- 血便が出た
- 便潜血が陽性に出た
- 下痢や便秘を繰り返す
- 最近、便が細い
- 加工肉や赤身のお肉をよく食べる
- 肥満傾向にある
- 運動不足である
- 潰瘍性大腸炎、クローン病などを患っている
検査・診断
最も簡便な検査は便潜血2日法です。しかしながら、ごく早期の大腸がんやポリープでは便潜血反応で陽性とならない事も多く経験します。便潜血陽性となった方は大腸内視鏡検査による精密な検査が必要となります。大腸がんの確定診断には、大腸内視鏡検査が重要です。早い段階で発見すればほぼ100%の確率で治癒できる疾患です。
当院の内視鏡システムはBlue Laser Imaging (BLI)やLinked Color Imaging (LCI)と言われる最新の機能を搭載しておりますので、粘膜表面の状態や小さな血管のパターンの変化などをより強調できるため、早期の病変、微細な病変などの見逃しがない検査が可能となります。また必要に応じて、病変を拡大(病変を約100倍までズームして)して観察しますので、疑わしい病変を見逃さない確実な検査を行います。
当院の内視鏡システムはBlue Laser Imaging (BLI)やLinked Color Imaging (LCI)と言われる最新の機能を搭載しておりますので、粘膜表面の状態や小さな血管のパターンの変化などをより強調できるため、早期の病変、微細な病変などの見逃しがない検査が可能となります。また必要に応じて、病変を拡大(病変を約100倍までズームして)して観察しますので、疑わしい病変を見逃さない確実な検査を行います。
大腸がんの進行度分類(ステージ)
大腸がんがどれくらい進行しているかを数字で表したものが進行度です。進行度は日本では大腸がん取扱い規約に従って分類されており、「TNM分類」の「T:がんの深達度」、「N:リンパ節への転移の広がりや個数」、「M:遠隔転移の有無」の3つの要素の組み合わせにより決定します。
大腸がんの深達度
| Tis | がんが粘膜内にとどまっている |
|---|---|
| T1 | がんが粘膜下層にとどまっている |
| T2 | がんが固有筋層にとどまっている |
| T3 | がんが固有筋層を超えているが漿膜下層または外膜にとどまっている |
| T4a | がんが漿膜を超えた深さに達している |
| T4b | がんが大腸周囲の他臓器にまで達している |
大腸がんの進行度(ステージ)
ステージ0:がんが粘膜内にとどまっている
ステージI:がんが固有筋層までにとどまり、リンパ節転移がない
ステージII:がんが固有筋層を超えて浸潤し、かつリンパ節転移がない
ステージIII:がんの深達度に関わらず、リンパ節転移がある
ステージIV:がんの深達度やリンパ節転移に関わらず、他臓器への転移があるもの
ステージI:がんが固有筋層までにとどまり、リンパ節転移がない
ステージII:がんが固有筋層を超えて浸潤し、かつリンパ節転移がない
ステージIII:がんの深達度に関わらず、リンパ節転移がある
ステージIV:がんの深達度やリンパ節転移に関わらず、他臓器への転移があるもの
| 深達度 | リンパ節転移なし (NO) |
3個以下 (N1a、N1b) |
4〜6個 (N2a) |
7個以上 (N2b、N3) |
遠隔転移あり (M1) |
|---|---|---|---|---|---|
| Tis | 0 | - | |||
| T1a、T1b | I | III | IV | ||
| T2 | |||||
| T3 | IIa | ||||
| T4a | IIb | ||||
| T4b | IIc | ||||
大腸がんと大腸ポリープ
大腸ポリープは、「腫瘍性ポリープ」と「非腫瘍性ポリープ」に大きく分けられます。非腫瘍性ポリープは、がん化することはほとんどないと言われていますが、腫瘍性ポリープはがん化することがあるため、ポリープのうちに切除してしまうことで大腸がんを予防することができます。一方で、正常な粘膜に直接がんが発生する場合もあり、そのタイプの大腸がんは進行が早いと考えられているため、やはり定期的な大腸カメラ検査は大変重要です。
大腸ポリープは、ほとんどの場合自覚症状がありませんが、血便が出たり粘液のようなものが付着した便が出たりすることがあります。また、ご家族で大腸ポリープや大腸がんと診断された方がいる場合は、早めの検査をおすすめします。当院では、大腸カメラ検査で、切除が可能と判断されるポリープが見つかった場合、日帰り手術も可能です。
大腸ポリープは、ほとんどの場合自覚症状がありませんが、血便が出たり粘液のようなものが付着した便が出たりすることがあります。また、ご家族で大腸ポリープや大腸がんと診断された方がいる場合は、早めの検査をおすすめします。当院では、大腸カメラ検査で、切除が可能と判断されるポリープが見つかった場合、日帰り手術も可能です。
治療
がんが進行していると外科手術や薬物療法、放射線治療が必要となりますが、早期に発見されれば、大腸内視鏡を使って治療する事ができます。大腸ポリープが大きくなってがんになる事が多いため、比較的小さなポリープの段階で切除する事が、大腸がんの予防にもなります。当院では、先述した高性能カメラでの観察により、早期の病変に対しても見逃しが少なく正確な診断が可能です。必要な場合は、組織を採取しがん細胞の有無を確認します。
肝機能異常
肝臓の機能異常は急性におきる病気、慢性に経過する病気、肝臓そのものの異常をきたしているもの、肝臓以外が原因で肝機能が異常を示すもの、明らかな症状があるもの、検査をするまで異常が分からないものなど様々です。肝臓には、1.摂取した物や体の中で代謝が起こった際にに生じた有害物質を解毒する作用、2.胃や腸で食物が分解、吸収された後、私達の体の維持に必要な蛋白の合成や栄養の貯蔵を行う、3.摂取した食物の消化に必要な胆汁を作ってそれを分泌する、といった3つの重要な機能がありますので、それが障害されると、この3つの機能の破綻から体に重篤な障害をもたらします。
肝臓自体が障害されると肝細胞が破壊されるため、ASTやALTなどの肝臓の酵素が上昇します。肝臓以外でも甲状腺、副腎、筋肉関連の疾患、溶血性貧血(血が壊れる病気)、心筋梗塞等でもAST、ALTの両方もしくはASTが上昇したりしますので、肝臓以外の臓器に問題がないかを鑑別する事は重要です。
肝臓自体に異常がある事が疑われたら、それが急性のものか慢性のものかによって、考えられる疾患に違いがあります。
肝臓自体が障害されると肝細胞が破壊されるため、ASTやALTなどの肝臓の酵素が上昇します。肝臓以外でも甲状腺、副腎、筋肉関連の疾患、溶血性貧血(血が壊れる病気)、心筋梗塞等でもAST、ALTの両方もしくはASTが上昇したりしますので、肝臓以外の臓器に問題がないかを鑑別する事は重要です。
肝臓自体に異常がある事が疑われたら、それが急性のものか慢性のものかによって、考えられる疾患に違いがあります。

急性(6ヶ月以内)に肝機能が上昇する病気
薬剤性(いろんな薬で肝機能障害がおきます)、ウイルス性肝炎(A型、B型など)、アルコール性肝炎、敗血症(重症感染)などにともなうショック、胆石などによる胆嚢炎や胆管炎、自己免疫性肝炎など
慢性(6ヶ月以上)に肝機能が上昇する病気
薬剤性、ウイルス性肝炎(B型、C型など)、アルコール性肝炎、非アルコール性脂肪肝、Wilson病、アミロイドーシス、自己免疫性肝炎など
その他、がんなどの悪性疾患でも肝機能の異常が認められる事があります。肝臓の中や肝臓の外(胆嚢や胆管など)で胆汁がうっ滞する事でも肝障害がおきますし、原因は様々です。血液検査、超音波検査などで原因を把握し、遅れる事なく治療する必要があります。病気によっては高次医療施設(総合病院など)と連携して治療する必要があります。当院では地域のかかりつけ医として、定期的な検査により、早期発見、早期治療のサポートをさせていただきますので、是非お気軽にご来院、ご相談ください。
疾患の早期発見のため、定期的な内視鏡検査をおすすめしています。